超高齢化社会を生き抜く
超高齢化が叫ばれるこの国で理学療法を生業としている我々にとって、腰部脊柱管狭窄症や脊椎圧迫骨折といった加齢を一因とする疾患への対応能力は必須であると言えます。
今回は、腰部脊柱管狭窄症の代表的な症候である間欠跛行について、その病態と治療を解説します。
脊柱管狭窄症と間欠跛行
今更説明するまでもありませんが、脊柱管狭窄症は脊柱管内(硬膜管内)面積の減少・硬膜外圧の上昇による神経圧迫・血流障害による脊髄症状=ミエロパシーを主とした疾患です。(狭窄部位によっては神経根症状が主となります)
脊柱管内面積の低下は脊椎辷り症や変性、黄色靭帯の肥厚、椎間板の膨隆等、様々な原因によって引き起こされます。
代表的な症候として間欠跛行(間欠性跛行)があります。
ご存じの通り、歩いていると下肢症状が出現し、屈んだり座ったりすると症状の軽減がみられ再度歩けるようになるというものです。
これは上記の器質的変化に加え、直立位による腰椎の前弯がさらなる脊柱管内面積の減少・硬膜外圧の上昇をもたらし、前傾姿勢や座位になると脊柱管内面積が拡大、硬膜外圧が低下するため症状が軽減し再度歩けるようになるという病態です。
硬膜外圧は腰椎の前弯により上昇するため、前傾位<座位<直立位<伸展位の順で高くなると報告されています。
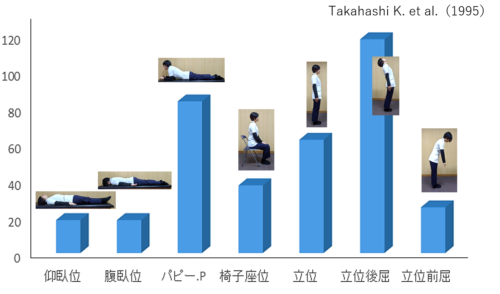
脊椎への負担の指標としてよく引き合いに出されるNachemson(ナケムソン)が報告した椎間板内圧とは逆の姿勢依存性を持つことに注意が必要です。
椎間板内圧についての詳細は以下の記事をご覧ください。

管狭窄症の理学療法
脊柱管狭窄症に対する理学療法ですが、総じて保存療法の効果が得られにくいという見解が多くみられます。
薬物療法ではプロスタグランジン製剤(リマプロストなど)に一定の効果があることが報告されていますが、理学療法や運動療法単独での有効性については、一定の報告はあるものの十分なエビデンスは得られていないのが現状です。
理学療法や運動療法によって脊柱管内面積が拡大する訳ではありませんから、介入の意義に疑問を持ち、難渋するセラピストも多いと思います。
理学療法戦略
腰椎の前弯
たしかに我々セラピストが物理的に狭窄を拡大することはほとんど不可能です
前述の通り、脊柱管狭窄症においては腰椎の前弯によって硬膜外圧が上昇し症状が出現しますから、前弯を助長する要素を取り除くことには一定の効果がありそうです。
よって、治療戦略としては「腰椎の前弯を助長する運動器的要素を除去する」ことが中心となります。
具体的には股関節の伸展可動域の獲得や腰椎伸展筋・腸腰筋などの過緊張・伸長性低下などを治療していくことになります。
股関節伸展については以下の記事が参考になると思います。

循環障害
そしてもう一つ、我々が治療対象とするものに、「神経組織の循環動態」があります。
冒頭でも述べた通り、脊柱管狭窄症では脊柱管内面積の低下や硬膜外圧の上昇により、神経組織の血流障害が引き起こされます。
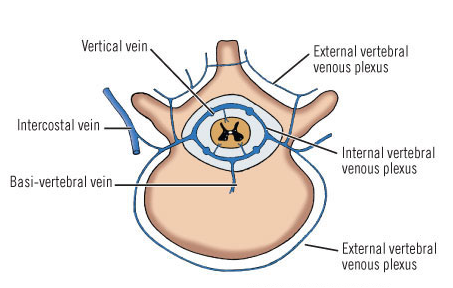
循環(血流障害)の改善は我々セラピストの得意分野ですから、ここはなんとかしたいところです。
とはいえ、脊髄は直接押したり引いたりできるものではありませんし、筋肉のように自らの収縮によって血流をコントロールできる場所でもありません。
しかし、脊髄を取り巻く硬膜外静脈叢(Epidural venous plexus)には弁が存在せず、腹圧の変化や脊椎の可動により比較的容易に圧の変化が起こりますから、これを利用して脊髄神経の血流改善を図ることはできそうです。
余談ですがこのことは硬膜外血腫の発生機序とも関わっていると考えられています。
文献紹介:腰椎後弯可動性・PLFテストと間欠跛行
上記の血流障害については腰椎の後弯可動性との関連を、かの林典雄先生が報告をしています。
非常に大雑把にまとめると、
股関節ならびに腰椎の拘縮改善を目的とした運動療法によって23例中21例(うち1例はドロップアウト)の馬尾性間欠跛行に改善が見られ、その治療効果は
・股関節の拘縮の改善⇒歩行時の骨盤前傾トルクの軽減ならびに腰椎過前弯の減少
・腰椎後弯域の改善⇒動的pumping effectの促進による硬膜外静脈叢の還流改善
によるものと考察した。
というものです。
詳細は文献をご覧いただくとして、
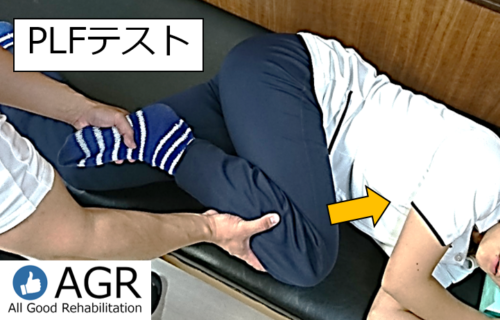
報告の中では腰椎の後弯可動性をPLFテスト(Posterior Lumbar Flexibility test)を用いて評価しています。
PLFテストとは両股関節45°屈曲位の側臥位にて上方脚股関節を屈曲し、その角度を計測するもので、計測肢の大腿が抵抗なく胸部に接する場合を陰性とします。
また、文献中では治療として
②骨盤後傾を制限する多裂筋のリラクセーションとストレッチ
③腰椎屈曲可動性の改善として椎間関節の自動介助運動
④Home-exとしてセルフストレッチの指導
を実施しています(2回/週)。
細かい手技手法は異なりますが、個人的にもこれらの治療は非常に効果が高いと感じています。(文献中ではPNFのテクニックなどを用いています。)
余談ですが、脊柱管狭窄症には高齢の患者さんが多いこともあり、そもそも腰椎の前弯が減少している(フラットバック)ことも間々あるため、その場合は前弯方向のモビリティも獲得していく方が良いでしょう。
また、たとえ後弯位でも屈曲のflexibilityが高いとは限りません。
詳細は省きますが、改善が一時的で症状が戻ってしまう場合などは、胸郭可動性の正常化とAnterior stabilityの獲得が効果的だと感じています。
結語
脊柱管狭窄症による間欠跛行は、その病態を紐解き、一つ一つの機序を捉えれば十分に改善が見込める症候です(もちろん対症療法的ではありますが)。
疾患名や病態に惑わされることなく、身体の中で何が起こっているかを常に考えながら介入を行っていきたいものです。
腰部脊柱管狭窄症のガイドラインが10年ぶりに改訂されています。あくまでガイドラインですので、新たな知見目白押しというものではありませんが、必見です。








コメント